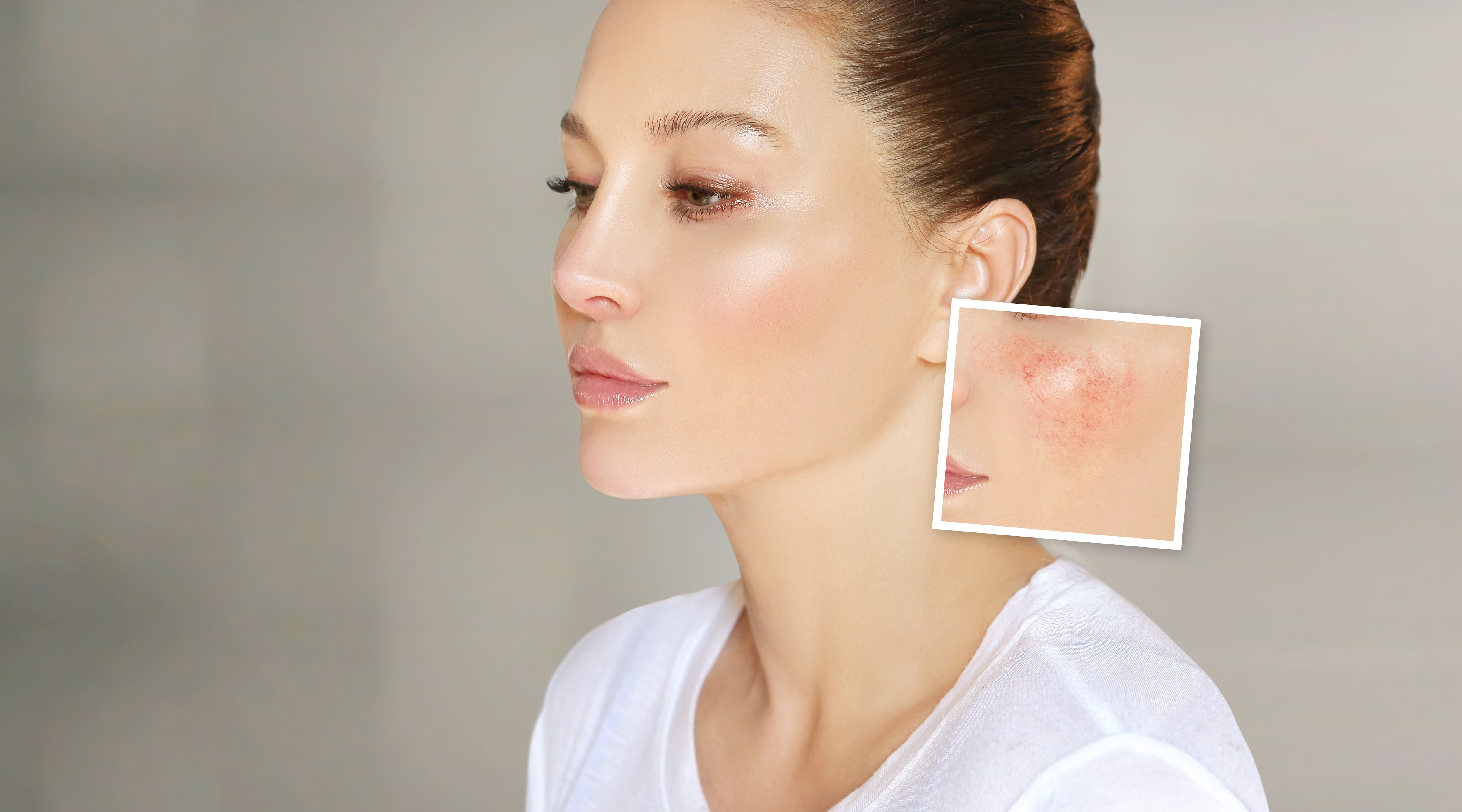
Cette équipe de l’Université du Michigan alerte : la peau lupique d’apparence saine reste toujours prédisposée aux poussées et aux éruptions cutanées. Ces travaux, publiés dans la revue Science Translational Medicine, décryptent comment, chez les patients atteints de lupus, les cellules immunitaires subissent une transformation inflammatoire lors de la migration du sang vers la peau, « menaçant » durablement de déclencher l’inflammation.
Les personnes atteintes de lupus ont un système immunitaire hyperactif qui attaque leurs propres tissus, provoquant une inflammation dans tout le corps. Environ 70 à 80 % des patients atteints de lupus développent une maladie de la peau sans que l’on comprenne complètement le lien entre ces éruptions et l’inflammation systémique.
Du sang à la peau, une éducation cellulaire qui favorise les poussées immunitaires
L’étude révèle que la peau d’apparence normale des patients atteints de lupus contient les mêmes signaux inflammatoires que ceux qui sont détectés dans la peau marquée par une éruption cutanée. Et parfois même, dans cette peau qui semble en bonne santé, ces signaux inflammatoires sont encore trouvés à des niveaux plus élevés que dans les zones cutanées inflammées.
Quels déclencheurs ? L’inflammation cutanée associée au lupus est-elle déclenchée par des stimuli comme les rayons UV ? C’est la théorie de l’équipe qui soutient, après ces différentes analyses, que
« la peau est en quelque sorte « amorcée » pour développer ces réactions inflammatoires ».
L’équipe a analysé par séquençage ARN unicellulaire des biopsies de peau d’apparence normale et de peau présentant des éruptions cutanées prélevées chez 7 patients atteints de lupus. L’analyse révèle que des signaux élevés d’interféron, une protéine connue pour contribuer à la sensibilité aux UV, sont présents à niveaux élevés dans toutes les biopsies de lupus, les niveaux les plus élevés étant retrouvés dans les biopsies « non enflammées ». Cependant, les chercheurs précisent que de nombreux stimuli pourraient induire ce déclenchement inflammatoire.
Ces niveaux élevés d’interférons se retrouvent dans les kératinocytes, les cellules qui composent l’épiderme de la peau, mais aussi dans les fibroblastes qui génèrent le tissu conjonctif de la peau. C’est un bon point pour les nouveaux médicaments médicament qui bloquent la signalisation de l’interféron dans le lupus, la voie de l’interféron pourrait être une cible essentielle du traitement du lupus.
Du sang à la peau, quels mécanismes ? Les chercheurs ont également prélevé des échantillons de sang chez les participants, afin de mieux comprendre comment les cellules immunitaires favorisent l’inflammation cutanée. Les analyses suggèrent qu’un sous-type de monocytes provenant du sang pénètre la peau des patients. En pénétrant dans la peau, ces globules blancs subissent une transformation inflammatoire frappante, une sorte « d’éducation cellulaire » qui les modifie de manière à ce qu’ils activent un peu plus le système immunitaire : « Ces cellules immunitaires formées à l’interféron semblent inciter de nombreux types de cellules différentes de la peau à réagir de manière excessive aux stimuli avec des réponses inflammatoires excessives, entraînant ainsi ces lésions cutanées défigurantes ».
Le même processus pourrait également déclencher des poussées immunitaires systémiques dans d’autres organes touchés par le lupus, tels que les reins et le cerveau, commentent les auteurs ;
« Ces cellules se transforment de manière si radicale lors de leur migration dans la peau que si nous recherchions des biomarqueurs uniquement dans le sang, nous manquerions probablement ce qui se passe réellement dans les autres organes ».
Source: Science Translational Medicine 27 April, 2022 DOI: 10.1126/scitranslmed.abn2263 Non-lesional lupus skin contributes to inflammatory education of myeloid cells and primes for cutaneous inflammation
Plus sur le Lupus

Laisser un commentaire